Le coût de la santé dans le monde ne cesse d’augmenter. En 2018, les dépenses devraient croître encore de 8,4 %.
L'actuariel 31 - Janvier 2019
Vieillissement de la population, individualisation des traitements, dégradation des modes de vie, concurrence entre les hôpitaux… si les hypothèses évoquées pour expliquer cette tendance sont nombreuses, le débat reste ouvert.
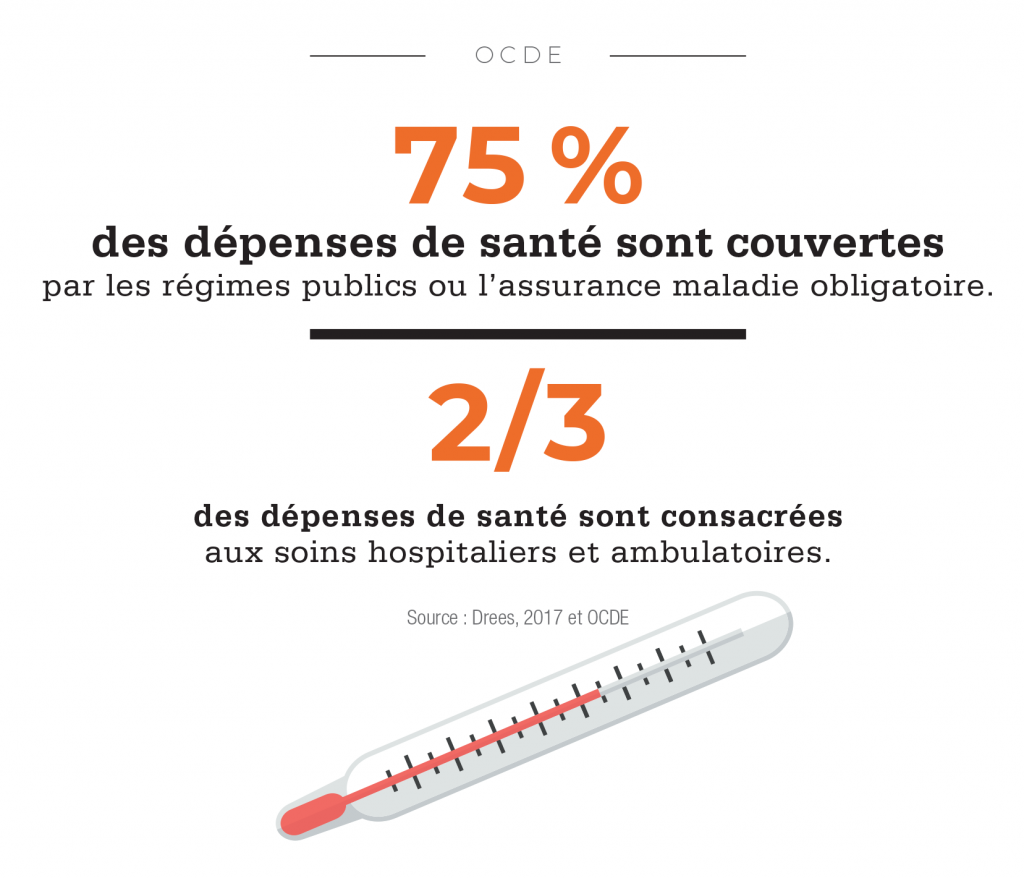
Les dépenses de santé représentent une part toujours plus importante de la richesse mondiale. Les pays de l’OCDE y consacrent désormais autour de 9 % de leur produit intérieur brut (PIB). Après une période de ralentissement liée à la crise économique de 2008, le rythme est reparti à la hausse. Selon le dernier baromètre d’Aon, en 2018, les coûts médicaux devraient augmenter en moyenne pour l’ensemble des pays de 8,4 %, soit 5,3 points de plus que l’inflation. Autrement dit, cette année, les dépenses de santé vont progresser plus de deux fois plus vite que l’ensemble des autres coûts supportés par les ménages et les entreprises.
L’augmentation année après année des coûts semble certaine. Les raisons de cette évolution restent plus nébuleuses, comme le reconnaît Thomas Getzen, qui dirige l’International Health Economics Association, aux États-Unis. « Le prix de la chirurgie, le vieillissement de la population, les scanners PET [avec caméra à positron, NDLR], les expirations de brevet, la grippe, la réglementation, la concurrence entre les hôpitaux, les taxes et encore beaucoup d’autres facteurs peuvent jouer sur les coûts médicaux, détaille l’actuaire, professeur émérite de l’université Temple à Philadelphie, dans son étude « Getzen Model of Long-Run Medical Cost Trends » (2018). Cependant, la réalité est que les prévisionnistes sont incapables de prédire avec assurance les changements de long terme qui vont affecter ces variables à dix ans, ni même de démontrer de façon empirique que ces variables ont réellement affecté la moyenne nationale du coût médical par tête », assène-t-il.
Faute de pouvoir établir des corrélations précises pour l’ensemble des facteurs, les chercheurs explorent plusieurs pistes : le vieillissement de la population, le rattrapage des pays en développement, la dégradation des modes de vie occidentaux ou encore les systèmes de régulation étatiques.
Hypothèse n°1 : la population vieillit
L’espérance de vie dans le monde va augmenter d’un an entre 2016 et 2021, de 73 à 74,1 ans, selon la dernière étude (juin 2017) sur le secteur de la santé du cabinet d’analyse indépendant The Economic Intelligence Unit. Ces gains sont essentiellement dus au recul progressif de la mortalité des nourrissons et à la réduction du nombre de décès par maladie infectieuse chez les adultes dans les pays pauvres. Corrélé à une faible natalité, cet allongement de l’espérance de vie provoque un vieillissement de la population dont les conséquences sur le coût de la santé restent un sujet de vifs débats entre scientifiques. « Les optimistes comme James Fries estiment que le progrès permet de comprimer la morbidité en repoussant plus tard l’âge d’apparition des maladies dégénératives. Autrement dit que les personnes âgées peuvent rester de plus en plus longtemps en bonne santé, détaille Claude Le Pen, économiste de la santé, professeur à l’université Paris-Dauphine. Les pessimistes croient au contraire que l’augmentation de l’espérance de vie s’accompagne d’une augmentation des pathologies et donc des coûts. Les chiffres leur donnent plutôt raison. Dans le monde, on observe une nette corrélation entre l’augmentation des dépenses de santé et celle de l’espérance de vie. »
Une des explications de cette corrélation repose sur la théorie économique des « luxury goods », qui veut que plus les ménages s’enrichissent plus les dépenses plus proches des nécessités vitales, comme l’alimentation, tiennent une place modeste dans leur budget. L’amélioration générale des niveaux de vie dans le monde aurait alors nettement augmenté la sensibilité à la santé de la population, les jeunes générations consacrant globalement davantage pour ce « bien supérieur » que leurs aînés au même âge. Cela se vérifierait particulièrement chez les seniors. Les octogénaires d’aujourd’hui dépensent en effet beaucoup plus que leurs homologues des années 1970, comme le démontre l’étude de Catherine Bac et Gérard Cornilleau « Comparaison internationale des dépenses de santé : une analyse des évolutions dans sept pays depuis 1970 » (2002). Les économistes ont calculé qu’entre 1970 et 1979 le vieillissement représentait 2 % dans la croissance des dépenses de santé mais que cette part bondissait à 18 % entre 1990 et 1997.
Hypothèse n°2 : de nouveaux pays tirent les dépenses
La lente standardisation des conditions sanitaires dans le monde participe également à la hausse des dépenses de santé. Certes, des inégalités perdurent : en moyenne 11 365 dollars seront dépensés en 2021 pour les soins de santé d’un Américain contre 53 dollars pour ceux d’un Pakistanais, selon The Economic Intelligence Unit. Mais elles ont structurellement tendance à s’estomper. Les pays dits en développement sont d’ailleurs devenus les nouvelles locomotives des dépenses de santé. Selon le baromètre Aon, en 2018, les dépenses de santé, nettes de l’inflation, augmenteront de 8,2 % en Amérique du Sud, 7,6 % en Afrique et au Moyen-Orient, 6 % en Asie versus 4,7 % en Amérique du Nord et 4,1 % en Europe.
La Chine, qui s’est lancée depuis 2009 dans de vastes réformes pour moderniser son système de santé, est un parfait exemple de cette transition. « Les maladies non transmissibles ont remplacé les maladies infectieuses comme principale menace sanitaire : elles sont la cause de plus de 80 % des 10,3 millions de décès par an, décrit ainsi un rapport de la Banque mondiale de 2016. L’incidence de ces maladies est aggravée par des comportements à risques élevés tels que le tabagisme, les styles de vie sédentaires et la consommation d’alcool ainsi que par des facteurs environnementaux tels que la pollution atmosphérique. Par ailleurs, la croissance économique et la hausse des revenus des ménages incitent les Chinois à demander des services de santé plus nombreux et de meilleure qualité. »
Malgré cette demande croissante, le système de santé chinois fonctionne toujours à deux vitesses, ce qui complexifie les tentatives de prévision des dépenses sanitaires. « En Chine, l’évolution des coûts est très différente entre les hôpitaux internationaux, dont les prix augmentent de 10 % par an, et les centres de médecine chinoise traditionnelle, dont les tarifs suivent l’inflation », note ainsi Bruno Devictor, actuaire certifié IA, manager de l’équipe actuariat international chez Henner.
Hypothèse n°3 : les modes de vie se détériorent
Troisième grand facteur d’inflation des coûts de la santé, la dégradation des modes de vie occidentaux autour du triptyque explosif : drogues, mauvaise alimentation et inactivité physique. Aux États-Unis, cette combinaison a même provoqué un recul de l’espérance de vie en 2016. Les conséquences précises en termes de coûts de cette évolution restent pour autant nébuleuses, les travaux disponibles présentant des résultats très divers. Une des études les plus récentes de l’Organisation mondiale de la santé (OMS), « Évaluation du coût économique de la mauvaise alimentation et du manque d’activité physique » (2017), est l’œuvre des chercheurs Christine Joy Candari, Jonathan Cylus et Ellen Nolte. Ils constatent « un rapport de cause à effet entre, d’une part, une mauvaise alimentation et un manque d’activité physique et, d’autre part, des dépenses de santé plus importantes ». Mais, selon eux, « les études existantes sous-estiment la charge économique réelle, car la plupart d’entre elles ne portent que sur le coût pour le système de santé. Les frais indirects entraînés par une perte de productivité pourraient être environ deux fois plus importants que les frais directs pour le système de santé ».
Pour les actuaires, ce domaine d’étude reste aussi embryonnaire. « Il est très difficile d’évaluer l’impact de la dégradation des modes de vie (sédentarisation, mauvaise alimentation…) sur les coûts car nous ne disposons pas de données ciblées sur les modes de vie des patients, du moins en Europe », justifie Patricia Pengov, actuaire certifiée IA, directrice technique et actuariat d’Henner.
Hypothèse n°4 : les innovations techniques alourdissent la facture
Le progrès technique joue de son côté un rôle essentiel, mais contradictoire, sur le coût des systèmes de santé. « D’un côté, le numérique va permettre de réaliser des économies d’échelle – par exemple, en radiologie, on se dirige clairement vers une lecture automatique des radios – mais, de l’autre, il va pousser à une individualisation des soins, ce qui en augmentera le prix », résume Bruno Devictor. Le coût des nouveaux traitements contre le cancer est particulièrement vertigineux. En France, la facture des traitements en thérapie génique et cellulaire (où l’on réinjecte aux patients leurs propres cellules immunitaires préalablement reprogrammées) peut atteindre ainsi 300 000 euros par patient, pour des populations très restreintes. Ces anticancéreux sont remboursés à 100 % par la Sécurité sociale. Le ministère de la Santé se fixe l’objectif de les financer à la faveur de la réorganisation des soins et de la tarification.
Côté économies, l’intelligence artificielle offre aux médecins des outils précieux pour améliorer la prévention des patients, cibler exactement leurs interventions… « Beaucoup des facteurs responsables de la hausse des coûts médicaux dépendent des comportements individuels. Ils pourraient être modifiés si des supports et des programmes appropriés étaient disponibles », note ainsi Tim Nimmer, l’actuaire en chef de la division santé d’Aon. Reste que, pour l’instant, les pouvoirs publics, sans qui ces programmes de mise en réseau des acteurs de la santé ne peuvent exister, tâtonnent. Au Canada, la province du Saskatchewan expérimente un programme pilote, Connecting to Care. Le projet est dédié aux patients qui se rendent fréquemment à l’hôpital. L’idée est de personnaliser au plus près les soins apportés à chaque patient, en partageant leurs données de santé avec le réseau local de médecins, d’infirmières… Les économies attendues ne sont pas chiffrées mais elles devraient être conséquentes. Selon une étude de 2014 de Benjamin Slen, qui travaille dans la division développement d’Accredo, un fournisseur américain de produits pharmaceutiques, poser une perfusion d’immunoglobulines par voie intraveineuse au domicile du patient est 62 % moins cher que dans un cabinet médical et 87 % moins cher qu’à l’hôpital.
Hypothèse n°5 : les stratégies politiques influent sur les prix
Les pouvoirs publics, enfin, ont leur mot à dire sur l’évolution du coût de la santé. Leur influence dépend de leur capacité, très variable d’un pays à l’autre, à réguler les prix imposés par les opérateurs et notamment les groupes pharmaceutiques. « Dans l’assurance santé, le marché a plutôt tendance à augmenter les coûts. La concurrence s’exerce en effet davantage à travers les prestations qu’à travers les coûts, surtout si ceux-ci sont partiellement couverts par un tiers, en l’occurrence l’employeur. Cela conduit à une population salariée bien couverte à coût élevé, qui coexiste avec des exclus de l’assurance, du côté du “small business” ou des chômeurs par exemple », détaille l’économiste Claude Le Pen.
L’absence de régulation aux États-Unis a laissé libre cours à une vertigineuse inflation des prix. Selon une étude conjointe de l’Institut d’évaluation de la santé de Seattle et de l’école de médecine David Geffen, entre 1996 et 2013, le total des coûts médicaux pour les résidents américains est passé de 1 200 milliards de dollars à 2 100 milliards. Corrigé des effets démographiques, cela représente une hausse du coût des soins de 574 milliards de dollars en dix-sept ans. Loin du but recherché, les programmes publics Medicare et Medicaid, qui viennent en aide aux ménages non assurés, ont ainsi provoqué une hausse de la demande de soins et offert aux opérateurs la latitude d’augmenter encore leurs tarifs. D’après une étude de l’économiste de la santé de l’université de Princeton Uwe Reinhardt, à services équivalents, les prix des hôpitaux américains sont 60 % plus chers que ceux pratiqués en Europe. En outre, selon le panorama de la santé réalisé par l’OCDE en 2017, « une hausse de 10 % des dépenses de santé par habitant est associée à un allongement de 3,5 mois de l’espérance de vie ». L’augmentation des dépenses de santé n’est alors pas en soi problématique. Tout dépend du prix attribué à ces mois de vie supplémentaires. Ce débat philosophique et éthique explosif reste entier.
 Gestion des dépenses de santé
Gestion des dépenses de santé
la France a-t-elle trouvé la martingale ?
Au nom de la maîtrise des coûts, les politiques ont multiplié les méthodes : gel des prix, diminution des remboursements, encadrement des dépenses des acteurs médicaux, réorganisation de l’écosystème de santé.
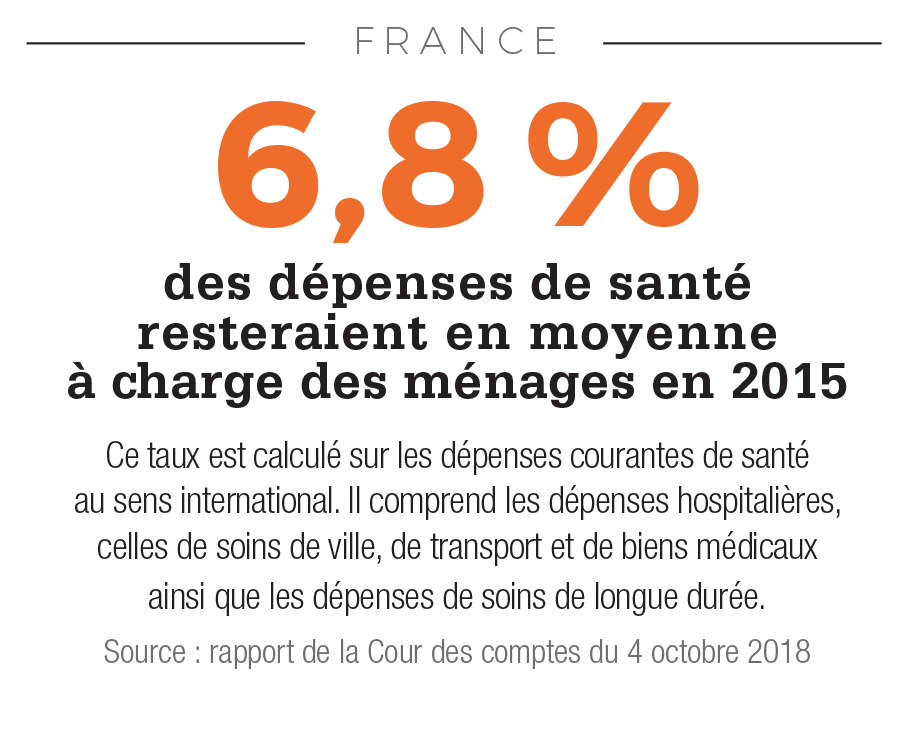
La fin du « trou » de la Sécu ! C’était la bonne nouvelle de la saison budgétaire française 2018. Après dix-sept ans de déficit, le gouvernement anticipe un excédent de 700 millions d’euros pour la Sécurité sociale en 2019. Très dépendant de la croissance, ce retour dans le vert cache encore quelques fragilités, notamment celles de la branche santé, qui devrait encore afficher un déficit de 500 millions en 2019. Malgré ces bémols et les 120 milliards de dette sociale à rembourser d’ici à 2024, le rétablissement des comptes est une petite victoire pour l’équipe Macron, qui a bénéficié de près de quarante années d’efforts et de réflexions des gouvernements précédents. Depuis le début des années 1970, l’exécutif français s’inquiète de voir les coûts de la santé augmenter plus rapidement que le produit intérieur brut du pays. Leur part dans le PIB est passée de 7,6 % en 1980 à 9,5 % au milieu des années 1990 et jusqu’à 11 % (dont près de 9 % supportés par la sphère publique et le solde par les assureurs et les ménages) depuis les années 2000, soit un niveau relativement élevé.
Un demi-siècle de nouvelles mesures
Pour juguler cette inflation, les pouvoirs publics ont actionné à tour de rôle – avec un succès modéré – différents leviers. lls ont d’abord tenté de geler les prix en fixant des tarifs moins élevés que les moyennes internationales pour les honoraires des professionnels ou les journées en hôpital. Les acteurs ont répondu en augmentant les volumes. Le ministère de la Santé a ensuite, dans les décennies 1980 et 1990, joué la carte d’une diminution des remboursements dans l’objectif de « responsabiliser » les patients. Cette stratégie a été contrée par la montée en puissance des complémentaires puis des sur-complémentaires. Ces dernières ont peu à peu pris en charge les champs délaissés par la Sécurité sociale, en faisant payer des cotisations de plus en plus élevées aux assurés. Cette mesure n’a donc pas eu l’effet escompté.
Réguler par le haut
L’État a donc encore changé de stratégie au milieu des années 1990 en tentant de réguler davantage les enveloppes de dépenses des professions médicales. Le plan Juppé de 1995 visait ainsi à obliger les professionnels à négocier. Il comprenait notamment un dispositif d’ajustement « automatique » de l’évolution des rémunérations des médecins, conditionnée au respect des objectifs de dépenses. Après une action juridique et plusieurs mobilisations, les médecins libéraux ont toutefois obtenu la suppression des mécanismes de sanction… Faute de pouvoir sanctionner les professions médicales qui ne respecteraient pas ses objectifs, l’État a tenté de s’immiscer davantage dans l’organisation du système de santé, en coordonnant plus strictement les acteurs sur le terrain notamment par la loi de 2016 sur la modernisation du système de santé ou, plus tôt, celle de 2009, baptisée « Hôpital, patients, santé, territoires ».
Vers une disparition de la mixité des régimes ?
Ces multiples actions, combinées à une concurrence accrue entre les hôpitaux publics et les cliniques, ont contribué à la relative maîtrise des coûts actuels. Quelle sera la prochaine étape ? Les économistes ont une réponse prête : mettre fin à la mixité du système d’assurance maladie français entre la Sécurité sociale et les organismes complémentaires, qui « entrave la maîtrise des dépenses de santé et implique des coûts de gestion élevés (de l’ordre de 13,4 milliards d’euros, dont 7,2 pour les organismes relevant de la Sécurité sociale en 2015) », selon une note de juillet 2017 du Conseil d’analyse économique, un organisme placé auprès du Premier ministre. Dans ce sens, ses économistes suggèrent alors de concentrer « la couverture de base sur un « panier de soins solidaire », en recentrant les assurances facultatives sur la couverture des soins hors de ce panier ».
 Les dépenses de santé
Les dépenses de santé
en fonction du PIB
• LA SPÉCIFICITÉ AMÉRICAINE
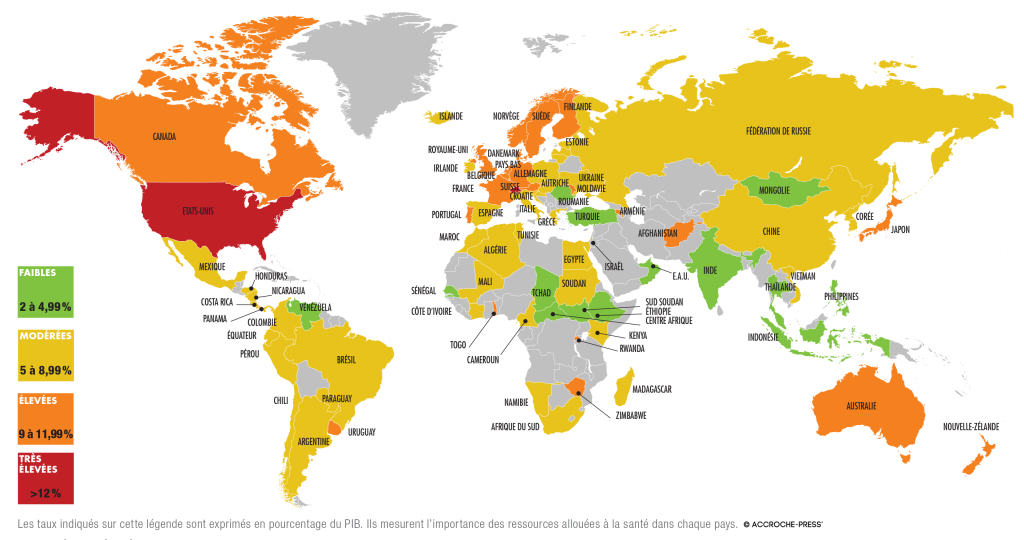
Aux États-Unis, les dépenses de santé par habitant frôlent les 10 000 dollars par an, un niveau 2,5 fois plus élevé que la moyenne de l’OCDE et 25 % supérieur à celui de la Suisse, qui se classe en deuxième position.
• L’IMPACT DE LA CRISE ÉCONOMIQUE SUR LA GRÈCE
En Grèce, depuis 2009, les dépenses de santé diminuent en moyenne de 5 % par an, alors qu’elles augmentaient en moyenne de 5,4 % au cours des six années précédentes.
• UN GRAND BOND EN AVANT
C’est en Corée que la part des ressources allouées à la santé enregistre la plus forte hausse. Les dépenses de santé sur PIB du pays sont passées de 4,3 % en 2003 à 7,7 % en 2017.
Sources : OCDE 2017 et Banque mondiale 2015

point de vue
Pierre HORNUS

Actuaire certifié IA
Président de Semeia, entreprise française dédiée au suivi à partir de l’intelligence artificielle des patients atteints de maladie grave ou chronique.
Selon Aon, les dépenses de santé dans le monde devraient augmenter de 8,4 %. Comment expliquer cette évolution ?
Pierre HORNUS : La réponse est complexe car de multiples interactions sont à l’œuvre, qui parfois s’opposent et surtout varient dans le temps. Par exemple, la médecine a fait de grands progrès sur le cancer du sein. On en meurt aujourd’hui beaucoup moins qu’il y a trente ans. Donc, il y a plus de malades… Basiquement, on peut identifier trois causes de l’augmentation des dépenses, la hausse du PIB, qui permet d’y consacrer un budget conséquent, le nombre de personnes malades « effet volume » et le montant dépensé pour une personne malade « effet prix ».
Le vieillissement de la population est-il un facteur clé de la croissance continue des coûts ?
Pierre HORNUS : Oui, mais pas forcément le facteur principal. Le vieillissement est évidemment lié à l’augmentation du nombre de malades mais les travaux de Brigitte Dormont [professeur d’économie à l’université de Paris-Dauphine et titulaire de la chaire santé Dauphine (Louis Bachelier), NDLR] avancent la thèse que le facteur prédominant est l’augmentation des prix des soins pour les personnes les plus âgées plutôt que le nombre de personnes âgées en tant que tel. Une personne de 80 ans coûtait quatre fois plus qu’une personne de 30 ans en 1992, c’est six fois plus en 2008 : cette augmentation des coûts justement aux âges où ils sont déjà élevés fait exploser les dépenses.
Comment justifier la forte augmentation du prix des soins de santé ?
Pierre HORNUS : Le progrès médical (imagerie, médicament…) y est pour beaucoup mais il fonctionne par phases. Sur le médicament, après une phase récente de limitation des prix et de développement des génériques, on devrait assister à une nouvelle hausse liée à la médecine personnalisée. Par exemple, en cancérologie, les chercheurs travaillent sur des traitements ciblés qui s’adressent à des sous-populations de plus en plus réduites de malades. Pour chacune d’elles, dix à vingt ans de recherches sont nécessaires afin de trouver des molécules efficaces. Or il faut bien rémunérer cette recherche, qui va bénéficier à beaucoup moins de malades que les anciens médicaments plus généralistes. Donc, logiquement, chaque dose est plus chère.
Les changements de mode de vie ont-ils également de l’effet ?
Pierre HORNUS : Oui, les séries de longue durée démontrent clairement qu’il y a un effet mode de vie depuis l’après-guerre. Il se manifeste par exemple par l’augmentation des diabètes. Ainsi, les nouveaux cas de diabète ont triplé aux États-Unis entre 1990 et 2008 alors que leur nombre était stable dans les années 1980. La prévention est plus que jamais notre arme pour conserver nos gains d’espérance de vie en contrôlant la hausse des dépenses.